「健診で血糖値が高いと言われた」「そういえばジュースばかりのんでいて、疲れやすくなってきた」このような症状、採血結果がでて放置している方はいませんか。
糖尿病の方は、20年でおよそ1.5倍に増加しました。今や糖尿病は日本人の約6人に1人、国民病と呼ばれるほどに増え続けております。
まず当院の糖尿病診療についてお伝えさせていただき、糖尿病の原因、症状や合併症、治療について説明いたします。
当院の糖尿病診療の特徴
- 一人一人にあわせた実行可能で継続できる治療
患者さんご自身と一緒に考えながら、実行可能で継続できる治療を進めてまいります。
ガイドラインに沿ったHbA1cの目標値を目指し、患者様の病態・病歴・背景などを考慮し、治療薬を検討します。
- 当日血糖、ヘモグロビンA1c測定可能
院内検査では血糖値、ヘモグロビンA1c(グリコヘモグロビン)測定器を設置しており、当日に検査結果をご説明し、治療方針を決定しています。
- 外来でのインスリン導入
当院では外来でのインスリン導入や血糖自己測定の指導も行っております。
- 痛みの少ない血糖測定(フリースタイルリブレ)
当院では日々の血糖測定の痛みが少なく測定しやすい測定器フリースタイルリブレを導入しております。
上腕後部に装着することで最長14日間センサーを装着し、連続的に血糖値を測定・記録します。

- 簡単に装着でき、ほとんど痛みはありません。
- 入浴中、シャワー中、運動中も装着できます。
- いつでも、どこでも、服の上からでも測定が可能です。
糖尿病とは
 糖尿病は、インスリンの作用不足によって慢性的に血糖が高くなった状態です。インスリンを合成、分泌する膵臓β細胞の破壊、消失が主な原因である1型糖尿病と、インスリン分泌低下やインスリン抵抗性をきたす遺伝因子に、過食、運動不足、肥満などの環境因子や加齢が加わり発症する2型糖尿病があります。
糖尿病は、インスリンの作用不足によって慢性的に血糖が高くなった状態です。インスリンを合成、分泌する膵臓β細胞の破壊、消失が主な原因である1型糖尿病と、インスリン分泌低下やインスリン抵抗性をきたす遺伝因子に、過食、運動不足、肥満などの環境因子や加齢が加わり発症する2型糖尿病があります。
糖尿病は、症状がないことが多いですが、血糖値がかなり高くなると、多尿や倦怠感などの症状が現れます。血糖値が高い状態が続くと、神経障害、網膜症、腎症などの細血管障害や、心筋梗塞、脳卒中などの合併症が起こります。これらの合併症をおこさないように、血糖値をコントロールすることが必要です。
糖尿病の症状
- 口渇:高血糖になると血液中の濃度を下げようとのどが渇きます
- 多飲:口渇の結果として、水分を多量に摂取します。
- 多尿:水分を多量に摂取することで多尿になります。
- 体重減少:インスリン分泌が低下し、糖をとり込めなくなり、筋肉や脂肪を分解してエネルギーを補うためです。
- 尿が泡立つ:血糖値が高くなると、尿に糖がでるようになり、尿の粘稠度が増して泡立つと言われています。
糖尿病の分類
- 膵臓のβ細胞の破壊、絶対的インスリン欠乏による1型糖尿病
- インスリン分泌低下やインスリン抵抗性による2型糖尿病
- その他の特定の機序・疾患によるもの(ステロイドや遺伝子異常など)
- 妊娠糖尿病
の4つに分類されます。その中で、95%の方は2型糖尿病です。
1型糖尿病
主に自己免疫によって膵臓β細胞が破壊されてしまうことで発症する糖尿病です。
インスリンがほとんど出せない状態となり、インスリン治療が必要となる方が多いです。糖尿病全体の約5%程度とされております。
抗GAD抗体、IA-2抗体などの抗体が陽性となることが多く、進行のスピードによって、「劇症」、「急性発症」、「緩徐進行」に分類されます。
2型糖尿病
インスリン分泌の低下やインスリン抵抗性をきたす遺伝因子に過食、運動不足などの環境因子が加わってインスリン作用不足を生じて発症します。
血縁者に糖尿病の方が多いです。発症年齢は40歳以上が多く、肥満の頻度が高く、高血圧、脂質異常症などの生活習慣病の合併が多いです。
妊娠糖尿病
妊娠中に初めて発見または発症した、糖代謝異常のことです。診断基準が通常の糖尿病とは異なります。子どもの過剰発育が起こりやすく注意が必要です。
妊娠糖尿病の方の血糖コントロールにはインスリンを使用します。出産後に糖尿病を発症するリスクが高いとされております。
2型糖尿病の原因
糖尿病の95%をしめる2型糖尿病の発症には以下のような原因があります。
- 遺伝因子
- 食べ過ぎ
- 運動不足
- 肥満
- 加齢
- ストレス
遺伝因子(インスリンの分泌、感受性にかかわる遺伝子の異常)と生活習慣が合わさって糖尿病が発症します。インスリン分泌障害が大きい方は、痩せていても糖尿病になる方がおられます。
本人の生活習慣だけが原因ではありません。
糖尿病の診断
①早朝空腹時血糖値126mg/dl以上、②75gOGTTで2時間値200mg/dl以上、③随時血糖値200mg/dl以上、④HbA1c6.5%以上のいずれかが確認された場合に、「糖尿病型」と判定します。
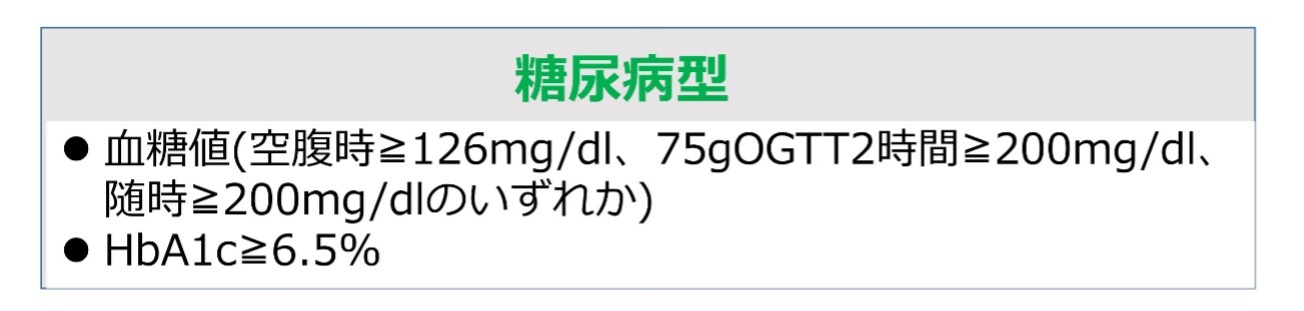
また、早朝空腹時血糖値110mg/dl未満、75gOGTTで2時間値140mg/dl未満の場合には「正常型」と判定します。上記の糖尿病型、正常型いずれにも属さない場合は、「境界型」と判定します(表参照)
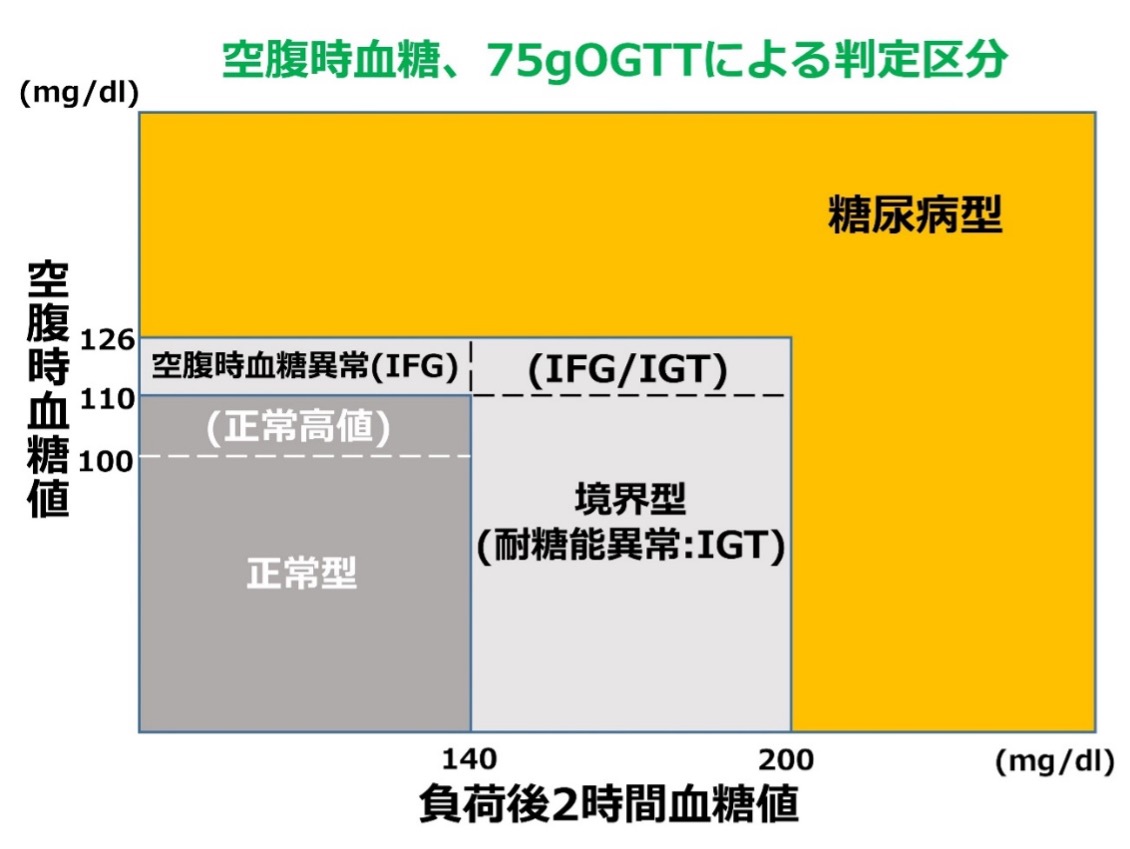
糖尿病の診断は、高血糖が慢性的に持続していることで診断します。つまり、初診日と、別の日に行った検査で、糖尿病型が複数回確認できれば、糖尿病と診断します。少なくとも1回は血糖値の基準を満たしていることが必要で、HbA1cのみの複数回の検査では診断はできません。
糖尿病の合併症
糖尿病の合併症には、高度のインスリン作用不足によって起こる急性合併症と、長年の高血糖によって起こる慢性合併症があります。
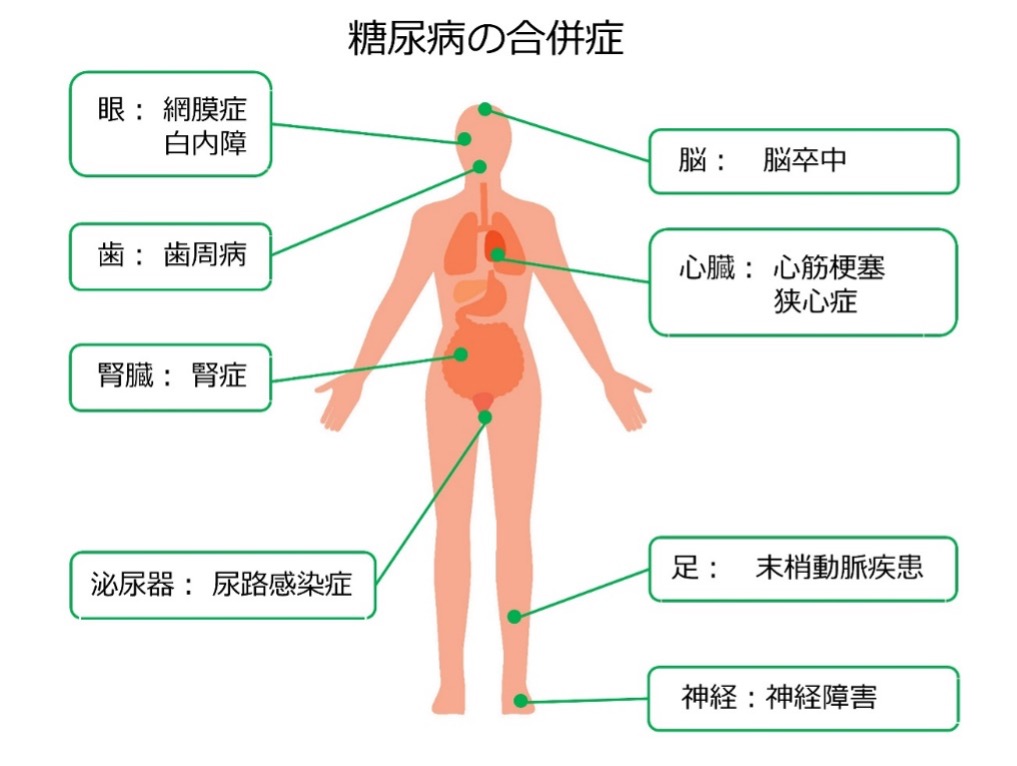
急性合併症には、糖尿病性ケトアシドーシス、高浸透圧性高血糖状態が代表的です。どちらも点滴と電解質の補正、インスリンの適切な投与が必要で、専門医がいる病院での入院治療が必要となります。
歯周病、尿路感染、皮膚、足の感染、結核などの感染症にかかりやすくなります。
慢性合併症は、細小血管障害、大血管障害に分けられます。細小血管症のうち、網膜症、神経障害、腎症は、3大合併症と呼ばれています。
糖尿病網膜症
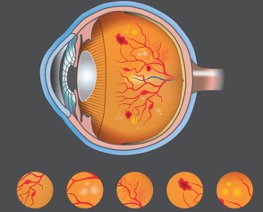
糖尿病網膜症は、網膜の血管壁細胞の変性、基底膜の肥厚による血流障害、血液成分の漏出が原因で、出血、白斑、網膜浮腫などの初期病変が発症します(図)。
進行すると、黄斑症を起こし、網膜および硝子体内に新生血管が生じ、硝子体出血や網膜剥離を起こして視力障害に陥ります。
現在、中高年の失明の原因の1位は緑内障、2位は糖尿病網膜症であり、失明の原因の多くを占めています。
糖尿病網膜症は、①網膜症なし、②単純網膜症、③増殖前網膜症、④増殖網膜症の4期に分類されます。
①、②の時期に血糖コントロール、高血圧の治療などを行うことで、③、④への移行を阻止、または遅らせることができます。
糖尿病性腎症
腎糸球体血管に、メサンギウムの増生、糸球体構造の破壊、機能障害が起こります。糸球体濾過量(eGFR)と、尿中アルブミン排泄量あるいは尿タンパク排泄量によって評価します。第1期から第5期に分類されています。
腎不全が進行し、透析療法に至った状態が第5期透析療法期になります(表参照)。糖尿病性腎症は20年ほど前から現在も透析導入の原因疾患の一番の原因疾患です。
腎症進展の予防には、厳格な血糖管理に加えて、肥満の是正、血圧、脂質の管理が重要であり、介入により腎症の進展が抑制されることが報告されております。

糖尿病性神経障害
糖尿病性神経障害には、多発神経障害と単神経障害があり、高頻度にみられるのは多発神経障害です。
多発神経障害とは、高血糖の持続により発症・進展し、主に両足の感覚、運動障害と自律神経障害の症状が出現します。進行すると、知覚が低下し、足潰瘍や足壊疽、外科的な下腿の切断が必要になる方もいます。
大血管障害
糖尿病患者さんが冠動脈疾患を起こすリスクは高く、欧米では、糖尿病患者さんの40-50%で心筋梗塞が直接の死因と言われております。糖尿病の方は、はっきりしない症状のない心筋梗塞を起こすことがあります。
心臓以外には、脳血管障害、とくに脳梗塞が多く発生します。糖尿病がない方と比べ2-4倍の頻度で脳梗塞が起こります。脳血管障害の予防には、早期から血糖コントロールを良好に保ち、高血圧の治療を行う必要があります。
悪性腫瘍(がん)
癌は糖尿病患者さんの死因の第1位であり、糖尿病の方は、がんのリスクが20%ほど高いと報告されています。日本人では、特に大腸癌、肝臓癌、膵臓癌などの消化器癌のリスクが高く、大腸癌に関しては、家族歴と同程度のリスクと報告されています。
糖尿病の方は、血糖のコントロールだけでなく、癌のスクリーニング検査も必要です。
低血糖とシックデイ
低血糖とは、動悸、発汗、脱力、意識レベルの低下などの症状があり、血漿グルコース濃度が70mg/dl未満の場合に診断し、糖尿病の治療中にみられる頻度の高い緊急事態です。高齢者、自律神経障害を伴う方では、自覚症状がないまま意識消失など重篤な低血糖症状に至ることがあります。
薬物療法中の患者さんに起こりうる症状で、多くはインスリンまたはSU薬による治療でおこります。
糖尿病の方が、治療中に発熱、下痢、嘔吐や食欲不振のため食事ができないことをシックデイと呼びます。このような状態では通常血糖コントロールが良好な方でも、著しい高血糖やケトアシドーシスに陥ることがあります。
インスリン治療中の方は、食事がとれなくても自己判断でインスリン注射を中断してはいけません。発熱、消化器症状が強いときは、かならず医療機関を受診することが必要です。
糖尿病の治療
食事療法
年齢、性別、身長などによって、1日に必要とされるエネルギー摂取量が定められております。
エネルギー摂取量=目標体重×エネルギー係数
目標体重とは、[身長(m)]2×22で求めることができます。BMI=22の総死亡が最も低いことより定められております。高齢者はBMIが22~25とやや高い方がよい場合もあります。エネルギー係数はそれぞれの方の普段の活動度によって違います(表参照)。

すべての食事のカロリーを把握することは難しく、食事療法として守ったほうがよいポイントが示されております。
- 腹八分目とする
- 食品の種類はできるだけ多くする
- 動物性脂質は控えめにする
- 食物繊維を多く含む食品を摂る
- 朝食、昼食、夕食を規則正しくする
- ゆっくりよくかんで食べる
- 糖質を多く含む食品の間食を避ける
- 野菜からたべる:食べる順番は野菜からでご飯は最後にする
仕事の都合できまった時間に食事がとれないなど実行できないこともあると思います。守れる範囲から少しずつはじめ、継続することが大切です。
運動療法
 糖質と脂肪酸の効率のよい燃焼のために20分以上持続して行うことが望ましいとされています。有酸素運動(歩行、ジョギングなどの全身運動)は週に合計150分かそれ以上、週に3日以上を目標にしてください。
糖質と脂肪酸の効率のよい燃焼のために20分以上持続して行うことが望ましいとされています。有酸素運動(歩行、ジョギングなどの全身運動)は週に合計150分かそれ以上、週に3日以上を目標にしてください。
レジスタンス運動(いわゆる筋トレ)は連日にならないように週2-3回行うようすすめられています。階段を使う、通勤時に歩行するなど日常生活の中に運動を取り入れることが重要です。
運動の糖代謝に及ぼす影響は、インスリン感受性の改善が主であり、食事療法と組み合わせることでより高い効果が期待されます。
薬物療法
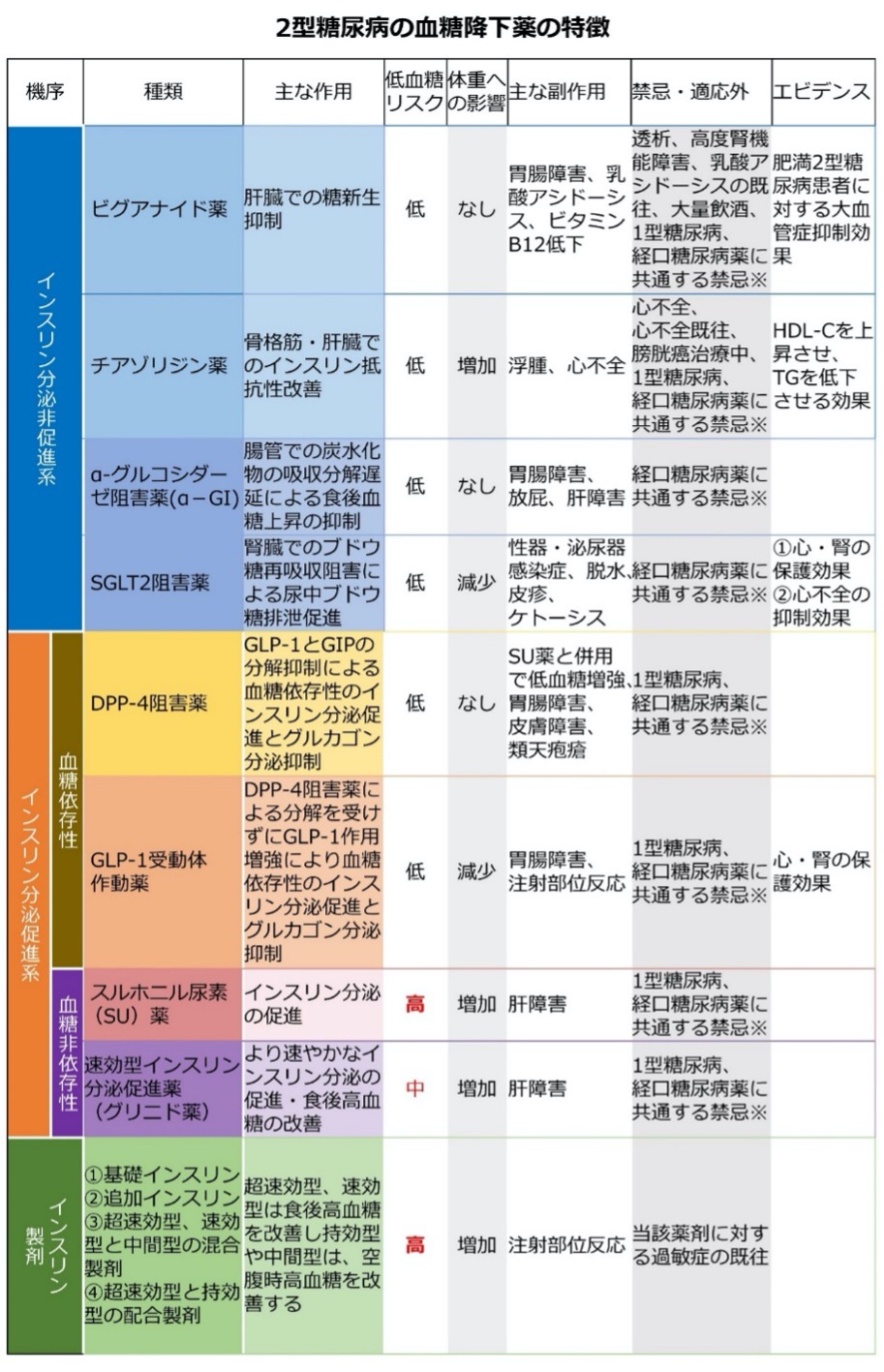
2型糖尿病で、食事療法、運動療法で血糖コントロールが不十分であれば、薬物療法を開始します。糖尿病治療薬は、作用機序の点から、インスリン分泌非促進系、インスリン分泌促進系、インスリン製剤の3種類に分けられます。
投与方法の点から経口療法と注射療法に分けられます。薬剤の選択に際しては、できるだけ低血糖を起こさないように注意が必要です。薬剤は少量から開始し、血糖値やHbA1cの値を見ながら増量します。
3ヶ月継続投与しても目標値に達しない場合には、他の薬剤の併用も含め治療法を検討します(表:糖尿病治療ガイド2020-2021より作成)。近年、体重減少が期待できるインクレチン関連薬であるGLP-1注射薬(2010年)や、尿糖排泄促進薬であるSGLT-2阻害薬(2015年)が発売され糖尿病治療薬は大きく進化しています。
表に示すように、糖尿病の血糖降下薬には様々な種類があり、作用機序、低血糖のリスク、副作用、禁忌などが違います。患者さんの病態、合併症の有無、薬の作用特性などを考慮して薬剤を選択します。
まとめ
 糖尿病の治療は、様々な薬剤が開発されており、近年糖尿病治療薬は大きく進化しています。当院では、できるだけインスリン注射や薬を増やしたくないなどそれぞれの方と相談しながら治療の方針を決定し、きめ細やかな心療を多なっております。血糖値の指摘や、気になる症状がある方、現在治療を受けている方など気軽に相談してください。
糖尿病の治療は、様々な薬剤が開発されており、近年糖尿病治療薬は大きく進化しています。当院では、できるだけインスリン注射や薬を増やしたくないなどそれぞれの方と相談しながら治療の方針を決定し、きめ細やかな心療を多なっております。血糖値の指摘や、気になる症状がある方、現在治療を受けている方など気軽に相談してください。










